Sàng lọc sơ sinh là kỹ thuật xét nghiệm máu trẻ sơ sinh để phát hiện tức thì các bệnh di truyền liên quan đến rối loạn nội tiết, chuyển hóa thường gặp ở trẻ khi trẻ vừa được sinh ra. Các bệnh lý này vô cùng nguy hiểm vì thường không biểu hiện các triệu chứng lâm sàng ngay nhưng lâu dài để lại nhiều khuyết tật nặng nề cả về thể chất và trí tuệ, thậm chí tử vong cho trẻ. Đây là các bệnh phổ biến, chiếm 3 – 4% dân số.
Sàng lọc sơ sinh là chương trình thực hiện các xét nghiệm sàng lọc thường quy cho trẻ sơ sinh nhằm phát hiện sớm các bệnh lý về nội tiết, rối loạn chuyển hóa ảnh hưởng đến sức khỏe và sự phát triển thể chất lẫn tâm thần của trẻ. Từ đó, bác sĩ sẽ có giải pháp điều trị kịp thời, giúp giảm thiếu tới mức tối đa những biến chứng gây khuyết tật hoặc tử vong ở trẻ, giúp trẻ phát triển bình thường nếu được điều trị liên tục và lâu dài.
Hiện nay, theo phác đồ của bộ Y tế, một số gen đã được đưa vào chiến dịch sàng lọc thường quy (G6PD, CH, PKU, GAL), tuy nhiên vẫn còn rất nhiều bệnh cũng như gen gây bệnh khác chưa được quan tâm. Giải pháp của Viện Công nghệ DNA là một xét nghiệm nhiều ý nghĩa hơn, giúp giải quyết rất nhiều bệnh, hội chứng do gen và không do gen thường gặp ở trẻ: chuyển hóa acid amin, acid hữu cơ, acid béo, rối loạn carbon hydrate… và ĐẶC BIỆT là khả năng đáp ứng của cơ thể đối với các loại thuốc điều trị liên quan: kháng sinh, thần kinh, tiêu hóa, tim mạch, ung thư…

Thực hiện từ 24 giờ sau sinh (tốt nhất từ 48 đến 72h sau sinh).
Lấy máu quá sớm (trước thời điểm 24h) sẽ dễ dẫn đến kết quả dương tính giả. Sau 72 giờ việc lấy máu vẫn có thể tiến hành mà giá trị xét nghiệm không thay đổi. Tuy nhiên lấy mẫu quá muộn sẽ không đảm bảo được mục tiêu phát hiện bệnh sớm và điều trị kịp thời.
Đối với trường hợp truyền máu, lấy mẫu trước khi truyền. Đối với bé sinh non vẫn có thể lấy mẫu xét nghiệm SLSS.
Tuy nhiên, việc lấy mẫu lặp lại sau đó là cần thiết và thời gian thu mẫu lặp lại được chỉ định cụ thể cho từng trường hợp.

Xét nghiệm sàng lọc sơ sinh được khuyến khích thực hiện cho tất cả trẻ mới sinh và trẻ nhỏ. Đặc biệt là trẻ sinh ra trong những trường hợp:
- Cha mẹ muốn biết tổng quát về tình hình di truyền và tình trạng di truyền liên quan đến thuốc của trẻ.
- Trẻ sinh non, chăm sóc đặc biệt.
- Trẻ sinh với kỹ thuật hỗ trợ sinh sản (IVF).
- Em bé bỏ lịch khám sàng lọc thường xuyên tại bệnh viện.
- Trẻ sinh ra bởi sản phụ sảy thai nhiều lần, tiền sử sinh con bị dị tật.
- Trẻ khi sinh có những biểu hiện bất thường về nội tiết, chuyển hóa, di truyền.
- Trẻ sinh ra trong gia đình có tiền sử rối loạn di truyền hoặc thuộc nhóm dân số được xác định có nguy cơ mắc bệnh di truyền cao.
THIẾU MEN G6PD

Thiếu men G6PD là bệnh di truyền về men rất phổ biến ở người. Trên thế giới có trên 400 triệu người mắc bệnh này và ở Việt Nam trung bình cứ 50 – 60 trẻ sơ sinh sẽ có một trẻ bị thiếu men G6PD.
Đây là một bệnh di truyền do trẻ nhận gene bất thường nằm trên NST giới tính X từ bố (mang cặp NST giới XY) hoặc mẹ (mang cặp NST giới tính XX). Nếu là bé trai, trẻ sẽ dễ mắc bệnh hơn do chỉ có 1 NST X. Nếu là bé gái, do có 2 NST X nên trẻ chỉ mắc bệnh khi nhận 2 gene bất thường, một từ bố va một từ mẹ. Vì vậy con trai mắc bệnh phổ biến hơn con gái.
Men G6PD giúp bảo vệ hồng cầu chống lại các tác nhân oxy hóa. Hồng cầu của trẻ bị thiếu men này dễ bị phá hủy do các chất oxy hóa có trong thức ăn hoặc một số loại thuốc kháng sinh, kháng sốt rét,… gây ra tình trạng thiếu máu do vỡ hồng cầu dẫn đến vàng da, vàng mắt. Đặc biệt là trong 2 tuần đầu sau sinh, trẻ có thể bị tổn thương não gây ra bại não, chậm phát triển tinh thần và vận động, mặc dù trẻ có thể hoàn toàn không có biểu hiện các triệu chứng lâm sàng.
Người bị bệnh thiếu men G6PD cần tránh sử dụng một số loại thức ăn, thực phẩm, dược phẩm có khả năng oxy hóa như thuốc giảm đau, hạ sốt có chứa aspirin hoặc phenacetin; các loại kháng sinh thuộc nhóm sulfonamide và sullfone; thuốc kháng sốt rét như quinine, chloroquine, primaquine; một số loại thuốc hay sử dụng như vitamin K, xanh methylen dùng trong nhiễm trùng đường tiểu.
BỆNH PHENYLKETONURIA (PKU)
Trung bình cứ khoảng 25.000 – 30.000 trẻ sơ sinh sẽ có một trẻ bị bệnh Phenylketonuria (PKU). Đây là chứng rối loạn về chuyển hóa Phenylalanyl thành Tyrosine do thiếu hụt enzyme phenylalanine hydroxylase được sản xuất ở gan. Tyrosine là tiền chất quan trọng để sản xuất serotonin, các catecholoamine (chất dẫn truyền thần kinh), hormon tuyến giáp và melanin.
Người bị bệnh này phải kiểm soát lượng Phe trong thức ăn được đưa vào để ngăn ngừa sự tích tụ của phenylalanin trong cơ thể. Bệnh nếu không được phát hiện và điều trị sớm sẽ dẫn đến sự chậm phát triển trí tuệ, ảnh hưởng hệ thần kinh nghiêm trọng và một số vấn đề sức khỏe khác. Những dị thường về thể chất (80-100% người bệnh) được biểu hiện như da, tóc và mống mắt nhạt màu do quá trình chuyển hóa melanin suy yếu. Sự bài tiết Phe tăng cao dẫn đến nước tiểu của đứa trẻ bị PKU có mùi mốc và có thể gây ra chàm bội nhiễm. Nếu không được chữa trị, khi đến tháng thứ 3 của trẻ sơ sinh thì đã có những tác hại lên sự phát triển thần kinh và trí tuệ như đầu nhỏ, dễ bị kích động, dị tật di chuyển, hình ảnh dị thường trong máy ghi điện não đồ. Tuy nhiên, nếu được phát hiện sớm và áp dụng chế độ dinh dưỡng đặc biệt (không có phenylalanine và được bổ sung đầy đủ tyrosine) thì trẻ bị bệnh PKU vẫn có thể phát triển và có tuổi đời bình thường.
RỐI LOẠN CHUYỂN HÓA GALACTOSE (GALT)

Trung bình cứ 37.500 – 50.000 trẻ sơ sinh sẽ có 1 trẻ mắc bệnh Galactosemia. Đây là một rối loạn di truyền liên quan đến chu trình chuyển hóa đường galactose gây dư thừa galactose trong máu. Sữa và các sản phẩm của sữa chứa nhiều đường Lactose. Qua quá trình chuyển hóa, lactose sẽ tạo ra 2 sản phẩm là đường Glucose và Galactose. Glucose là nguồn cung cấp năng lượng chính cho cơ thể nhưngđể có thể sử dụng đường galactose thì phải có một loại enzym tiếp tục phá vỡ cấu trúc của nó thành các phân tử đường đơn giản. Bệnh này gây ra bởi đột biến ở một số các gen đặc biệt làm ảnh hưởng đến hoạt động của các enzym khác nhau liên quan đến việc quá trình chuyển hóa đường Galactose. Bệnh Galactosemia cổ điển, còn được gọi là Typ I (thiếu enzym galactose-1 phosphate uridyltransferase – GALT) là hình thức phổ biến và nghiêm trọng nhất. Bệnh Galactosemia Typ II (thiếu enzym galactokinase – GALK) và Typ III (thiếu enzym UDP-galactose-4-epimerase – GALE) thường chiếm tỷ lệ ít và gây ra các dấu hiệu, triệu chứng lâm sàng khác nhau. Người bị bệnh Glactosemia cổ điển có rất ít hoặc thiếu loại enzym GALT giúp phá vỡ cấu trúc đường Galactose.
Trẻ sơ sinh mắc bệnh Galactosemia sẽ có biểu hiện điển hình như khó bú, chậm phát triển. Trẻ có thể bị đục thủy tinh thể, các bệnh liên quan đến gan và thận.Ngoài ra có thể gây tổn thương não và trong một số trường hợp có thể dẫn tới tử vong. Một số bé gái bị mắc Galactosemia có thể gặp vấn đề với buồng trứng của họ khi trưởng thành, ảnh hưởng đến sinh sản. Tuy nhiên, nếu được phát hiện sớm và áp dụng chế độ dinh dưỡng hợp lý (loại bỏ những thực phẩm có chứa đường galactose khỏi phần ăn) thì người bị bệnh Galactosemia vẫn phát triển bình thường.
SUY GIÁP BẨM SINH
Ở Việt Nam, trung bình cứ 3.750 – 5.000 trẻ sơ sinh sẽ có một trẻ bị suy giáp bẩm sinh. Đây là một bệnh liên quan tuyến giáp do tuyến giáp không sản xuất đủ thyroxin cần thiết cho sự phát triển bình thường của trẻ.
Trong những tháng đầu của bào thai, khi các cơ quan của thai nhi đang phát triển, tuyến giáp di chuyển từ phía sau lưỡi tới vị trí bình thường của nó ở trước cổ. Ở một số trẻ sự di chuyển này không xảy ra và hậu quả là tuyến giáp không thể hoạt động bình thường, đặc biệt một số trẻ tuyến giáp không phát triển.
Nếu không được phát hiện sớm và điều trị kịp thời trong vòng 2 – 3 tuần đầu sau sinh, trẻ bị suy giáp bẩm sinh thường có biểu hiện vàng da kéo dài, ngủ nhiều, không linh hoạt với tiếng động ở môi trường bên ngoài, lưỡi thè ra ngoài, chậm phát triển về thể chất và trí tuệ so với trẻ bình thường.
Bệnh suy giáp bẩm sinh được điều trị bằng cách bổ sung thyroxine mà cơ thể không thể sản xuất được. Thyroxine được bào chế dưới dạng viên để uống hàng ngày để duy trì nồng độ thyroxine ổn định trong máu của trẻ. Trong 2 năm đầu, trẻ cần được xét nghiệm máu theo định kỳ để kiểm tra nồng độ thyroxin. Bác sĩ sẽ căn cứ kết quả này để điều chỉnh liều thyroxine thích hợp cho từng trẻ. Những thay đổi liều lượng thyroxine này là cần thiết khi trẻ tăng cân và phát triển. Khi trẻ được 2 – 3 tuổi, số lần xét nghiệm máu sẽ giảm xuống và khi đi đó liều lượng thyroxine được dựa trên sự phát triển của trẻ.
TĂNG SẢN TUYẾN THƯỢNG THẬN BẨM SINH

Tăng sản thượng thận bẩm sinh (CAH) là một trong những bệnh nội tiết di truyền. Bệnh do đột biến các gen nằm trên cánh ngắn của nhiễm sắc thể (NST) số 6, mã hóa tổng hợp các enzym xúc tác quá trình chuyển hóa để tạo ra cortisol và aldosteron từ cholesterol của vỏ thượng thận. Trong đó, thể thiếu enzym 21-hydroxylase (21-OHP) hay gặp, với tỷ lệ hơn 90%. Enzym 21- OHP được mã hóa tổng hợp bởi gen CYP21A2 (Cytochrome P450). Khi gen CYP21A2 bị đột biến, enzym 21-OHP không được tổng hợp gây rối loạn quá trình tổng hợp cortisol, aldosteron và testosteron làm cho nồng độ cortisol, aldosteron giảm và testosteron tăng nên triệu chứng lâm sàng đặc trưng của bệnh gồm hai nhóm triệu chứng:
+ Suy thượng thận cấp: mất nước, rối loạn điện giải, trong trường hợp nặng dẫn đến sốc.
+ Bất thường bộ phận sinh dục: dậy thì sớm giả ở trẻ trai: mọc lông mu, rậm lông, mọc trứng cá, xạm da sớm trước tuổi, dương vật to và dài hơn so với tuổi, nhưng thể tích tinh hoàn vẫn tương đương so với tuổi. Nam hóa ở trẻ gái: âm vật phì đại theo 5 tuýp của Prader, xạm da, ngoại hình nam, nói giọng ồm, thiểu năng sinh dục nữ. Ở trẻ trai và gái đều tăng phát triển cơ thể: lớn nhanh, cốt hóa sớm các đầu xương dài nên về sau trẻ bị lùn.
Hiện nay, bệnh được điều trị bằng liệu pháp hormon thay thế suốt đời. Một số nước đã áp dụng điều trị bổ sung enzym thiếu hụt và liệu pháp gen cũng đã được nghiên cứu nhưng chưa được ứng dụng. Tỷ lệ mắc bệnh TSTTBS do thiếu enzym 21-OHP trên thế giới là 1/14.000 – 1/20.000 trẻ được sinh ra. Một nghiên cứu ở các nước châu Á đưa ra tỷ lệ mắc bệnh TSTTBS ở Nhật Bản là: 1/21.000 và Đài Loan là: 1/28.000. Ở Việt Nam, Khoa nội tiết, chuyển hóa và di truyền Bệnh viện Nhi Trung ương, trung bình mỗi năm có 40 – 70 trẻ mới mắc được chẩn đoán và điều trị.
Trẻ bị tăng sản tuyến thượng thận bẩm sinh được điều trị bằng cách bổ sung lượng hormon cortisol, aldosteron thiếu hụt, hạn chế tối đa lượng testosteron thượng thận thừa do tăng sản xuất để ngăn ngừa tình trạng nam hóa. Sử dụng liệu pháp hormon thay thế suốt đời. Thuốc được sử dụng chính là hydrocortison. Trong thể mất muối suy thượng thận cấp cần tiêm Hydrocortisol (Solucortef), kết hợp với uống thuốc Florinef, ngoài ra khẩn trương bù nước và điều chỉnh điện giải tăng natri máu, hạ kali máu và chống nhiễm toan. Đối với trẻ gái bị nam hóa sau điều trị ổn định tiến hành phẫu thuật chỉnh hình bộ phận sinh dục.
Nhóm bệnh lý liên quan đến Hemoglobin (HEMO)
HEMO là nhóm bệnh lý di truyền liên quan đến số lượng, cấu trúc và chức năng của Hemoglobin trong hồng cầu dẫn đến tán huyết, thiếu máu. Bệnh được chia thành hai loại chính
- Bệnh tan máu bẩm sinh Thalassemia
- Các biến thể Hemoglobin như HbE, HbD, HbS, HbC,Hb S/C,…
Trẻ sơ sinh có biểu hiện: vàng da, chậm lớn, mệt mỏi, biếng ăn. Trường hợp nặng hơn có thể gây thiếu máu trầm trọng, cần truyền máu liên tục.
Nếu không được phát hiện và điều trị sớm có thể ảnh hưởng đến chức năng các cơ quan, lá lách, tim, gan sưng to, xương xốp, dễ gẫy, cấu trúc và hình thái xương bị biến dạng, thậm chí gây tử vong
Hình thái những trẻ mắc bệnh thể nặng khá đặc trưng: Trán gồ lên, mũi tẹt, xương hàm trên nhô ra,…
Bệnh Thiếu men Biotinidase (BIOT)
BIOT là bệnh di truyền ảnh hưởng đến tái sử dụng và tái sản xuất vitamin Biotin – là chất cần thiết trong quá trình chuyển hóa các chất béo, carbonhydrate và protein.
Trẻ mắc bệnh nếu không được phát hiện sớm và điều trị kịp thời có thể gây mất thính lực, viêm da, vẩy nến, rụng tóc, ảnh hưởng đến hệ thần kinh, giảm phát triển trí tuệ và tinh thần. Việc bổ sung Biotin qua đường uống là một biện pháp điêu trị hiệu quả bệnh lý này.
Nhóm bệnh rối loạn dự trữ thể tiêu bào (LSDs)
Gồm bệnh Pompe, MPS-I, Fabry, Gaucher là nhóm bệnh lý di truyền hiếm gặp
Trẻ mắc bệnh có thể có các biểu hiện như: Co giật, mất trí nhớ, gan lách sưng to, rối loạn hình thành xương
Nhóm bệnh rối loạn chuyển hóa bẩm sinh (MS/MS)
* RỐI LOẠN CHUYỂN HÓA AXIT BÉO
Đây là một nhóm bệnh khiến trẻ khó sử dụng chất béo làm năng lượng. Do đó, trẻ bị rối loạn chuyển hóa axit béo thường bị động kinh, yếu ớt và có các vấn đề về tim và hô hấp. Tần số mắc bệnh: Bệnh có tỷ lệ mắc khoảng 1/10.000 trẻ sơ sinh.
Các triệu chứng của bệnh: Ói mửa, li bì, lượng đường trong máu thấp, suy gan và các vấn đề về cơ, co giật, hoặc các vấn đề nghiêm trọng hơn như hôn mê hoặc tử vong nếu không được chữa trị.
Biện pháp điều trị: Tùy thuộc vào từng bệnh, có thể chữa trị bằng thuốc men hoặc phải thực hiện chế độ ăn uống đặc biệt suốt đời. Bệnh nhân cần được chăm sóc, chữa trị thường xuyên dưới sự theo dõi của chuyên gia y tế.
* RỐI LOẠN CHUYỂN HÓA AXIT HỮU CƠ
Đây là một nhóm bệnh khiến cơ thể của trẻ không thể loại bỏ một số chất thải có chứa đạm và các chất khác ra khỏi máu. Bệnh này sẽ làm cho trẻ bị ói mửa, đường huyết thấp, hôn mê và có thể dẫn đến tử vong. Tần số mắc bệnh: Bệnh có tỷ lệ mắc khoảng 1/25.000 trẻ sơ sinh.
Các triệu chứng của bệnh: Ói mửa, kém ăn, lượng đường trong máu thấp, buồn ngủ hoặc các vấn đề nghiêm trọng hơn như hôn mê hoặc tử vong nếu không được chữa trị.
Biện pháp điều trị: Việc điều trị tùy thuộc vào từng bệnh nhưng có thể là thường xuyên ăn chế độ ăn uống đặc biệt (ít chất đạm) và dùng các loại thuốc cần thiết suốt đời. Bệnh nhân cần được chăm sóc, chữa trị thường xuyên dưới sự theo dõi của chuyên gia y tế.
* RỐI LOẠN CHUYỂN HÓA AXIT AMIN
Các rối loạn chuyển hóa axit amin là nhóm rối loạn di truyền lặn hiếm gặp. Chúng ảnh hưởng đến khả năng sử dụng một số axit amin trong thực phẩm của cơ thể.
Để chuyển hóa các protein trong thực phẩm, cơ thể cần đến một số các enzyme đặc hiệu. Các enzyme khác nhau cần sử dụng trong quá trình chuyển hóa các axit amin khác nhau. Do bị rối loạn, các enzyme này bị lỗi hoặc không đủ, dẫn đến không thể tạo ra các axit amin thích hợp. Nếu không điều trị, các axit amin này sẽ tích tụ trong cơ thể cùng với một số sản phẩm phụ của chúng với lượng lớn và có thể gây ra các biến chứng nguy hiểm về sức khỏe. Bệnh di truyền lặn trên nhiễm sắc thể thường.
Các triệu chứng của các rối loạn này là rất khác nhau. Nếu được chẩn đoán và điều trị kịp thời, trẻ mắc bệnh có thể phát triển bình thường cả về thể chất và trí tuệ.
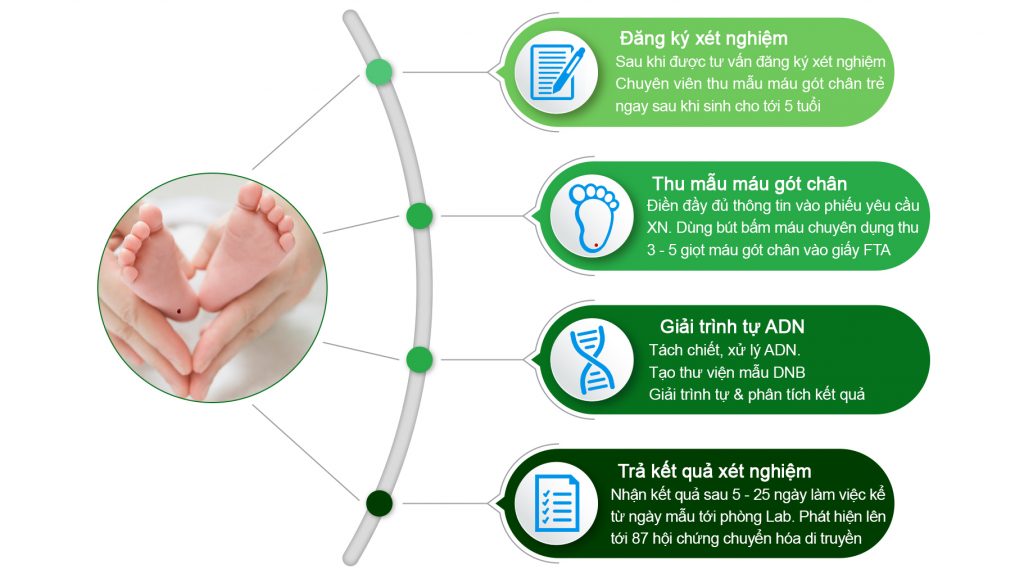
- An toàn: sử dụng máu gót chân. Sử dụng bộ kit thu mẫu chuyên dụng, đảm bảo an toán vệ sinh dịch tễ.
- Nhanh chóng: Kết quả có sau 3-10 ngày làm việc.
- Hữu ích: xét nghiệm một lần, sử dụng cả đời
- Toàn diện: Xét nghiệm lên đến hơn 166 gen và phát hiện 87 hội chứng di truyền
- Chính xác: Chính xác cao >99%, giá trị tiên lượng dương >99%
Chống chỉ định:
- Chẩn đoán dị tật của một rối loạn
- Trẻ sơ sinh với những thay đổi về số lượng và cấu trúc NST, biến đổi số lượng bản sao hoặc khảm tế bào sinh dục
- Trẻ sơ sinh vừa mới được truyền máu, cấy ghép nội tạng hoặc trị liệu tế bào gốc